НА ПРИЕМЕ У ОРТОПЕДА
ЧТО ТАКОЕ ОРТОПЕДИЯ
Ортопедия — медицинская дисциплина, изучающая предупреждение, распознавание и лечение заболеваний, деформаций и последствий повреждений опорно-двигательного аппарата человека.
Ортопедия имеет глубокие корни. Несомненно, что еще до нашей эры проводилось лечение вывихов суставов, переломов костей и врожденных деформаций скелета. Датой рождения ортопедии как науки считается 1741 год, когда французский врач Nicolas Andry (1658—1742) выпустил в свет свой двухтомный труд под этим названием. В переводе с греческого orthos означает прямой, paedos — дитя, а ортопедия характеризуется автором как «...искусство предупреждения и лечения деформаций тела у детей», и основную роль в этом должны играть родители ребенка. Именно с такой целью были предложены разнообразные простые и достаточно эффективные методы нехирургического лечения, доступные каждому. В дальнейшем они
улучшались, совершенствовались и составили тот фундамент, на котором стоит современная детская ортопедия.
Несмотря па то что в настоящее время ортопедия и травматология объединены в одну специальность хирургического профиля, профилактика, выявление и бескровное лечение деформаций являются главными задачами детского врача-ортопеда.

Символ ортопедии из книги N. Andry
Символом данной медицинской дисциплины служит подвязанное искривленное дерево. Такая простая мера позволяет дереву с течением времени исправиться.
В детском возрасте используется аналогичный подход. Основой лечения является естественный рост и развитие ребенка, надо лишь создать условия для правильного формирования его опорно-двигательного аппарата и своевременно вносить необходимые коррективы в этот процесс. О мальчике говорят: «Стройный как кипарис», о девочке: «Стройная как березка». Кривое дерево обычно вызывает жалость, как и кривой ребенок. Хочется его выпрямить, и легче это сделать, пока ребенок маленький и не завершено формирование его скелета.
Ребенка надо созидать и после его рождения. Рост и развитие ребенка стимулируются любовью родителей, хорошим питанием, физическими нагрузками и достаточным сном.
Ортопедическая патология у детей делится на две примерно равные группы по количеству. Одну составляют врожденные деформации скелета и наследственные заболевания, приводящие к системным нарушениям, другую — приобретенная патология. Кроме того, отклонения от нормального развития могут быть следствием сочетания индивидуальных особенностей, которые ребенку по наследству передают родители. К ним относятся конституция, строение тканей, обмен веществ и пр. Например, ребенок рождается с большим весом и ростом, что само по себе не является патологией, но в сочетании с определенной формой нижних конечностей фактор избыточного веса может привести к деформации стоп на этапе вставания малыша на ноги и в начале ходьбы.
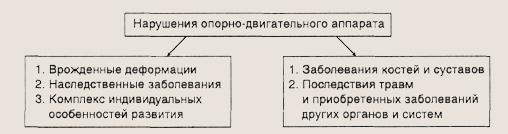
Группы ортопедической патологии у детей
Своевременно выявить и устранить возникающие нарушения опорно-двигательного аппарата возможно. Для этого необходимо знать основные особенности нормального анатомического строения детского скелета, тенденции и ключевые возрастные сроки его формирования.
Выраженные врожденные деформации чаще выявляются сразу после рождения, но нередко они проявляются позже, в процессе роста. Уже в первые недели жизни у ребенка возможны приобретенные отклонения костно-мышечной системы: последствия родовой травмы, воспалительных заболеваний, измененного обмена веществ и нарушения функции внутренних органов. Поэтому весьма полезно, чтобы ребенок был осмотрен врачом-ортопедом в месячном возрасте. К этому времени у родителей должно сложиться определенное впечатление об опорно-двигательной сфере малыша. Своими наблюдениями они и поделятся с врачом при первом посещении, что поможет выявить патологию и определить правильную тактику по ее устранению. В тех случаях, когда очевидные родителям нарушения появляются раньше, надо сразу обращаться к врачу-педиатру или специалисту.
РЕБЕНОК В ПЕРВЫЙ МЕСЯЦ ЖИЗНИ
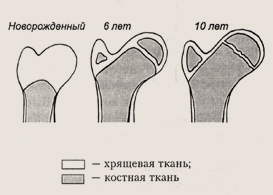
Строение верхней части бедренной кости
Для новорожденного ребенка характерны нежность, легкая ранимость и высокая чувствительность кожных покровов. Мышцы у него развиты слабо. Кости представлены в основном хрящевой тканью, хотя уже присутствует «прообраз скелета» — его уменьшенная точная модель. Окостенение или замещение хрящевой ткани костной проходит длительно, постепенно. Для каждой косточки природой обусловлены определенные возрастные рамки.
В некоторых случаях эти данные используются для определения окончательного созревания, биологического возраста ребенка.
Для детей характерны свои пропорции скелета. У ребенка первых недель жизни относительно большая голова, длинное туловище и короткие конечности. Разогнутые и прижатые к туловищу руки достигают пальцами только верхней трети бедер. Средняя точка тела находится в области пупка. Данные соотношения постепенно поменяются в процессе роста и развития. За весь период роста ребенка высота его головы увеличивается в два раза, туловище — в три, длина рук — в четыре, а длина ног —в пять раз.
Руки и ноги новорожденного согнуты, из-за усиления тонуса мышц сгибателей сохраняется их внутриутробное положение. Позвоночник практически прямой, каких-либо изгибов или боковых отклонений еще не наблюдается. Для ребенка данного возраста характерна симметричность сложения, что важно учитывать при выявлении патологических нарушений. Это относится к размерам, форме отдельных частей тела и их положению, к складкам кожи и мягким тканям в целом.
Форма ног здорового ребенка первого года не совсем прямая, а О-образная с вершиной небольшого искривления на уровне коленных суставов, и это отмечается уже в первые недели. Стопы немного «косолапые», обращенные подошвенными поверхностями друг к другу, но они легко «выводятся» и устанавливаются в среднее правильное положение. Форма самих стоп не отличается от таковой взрослого человека, однако у ребенка нет свойственного взрослым подъема.
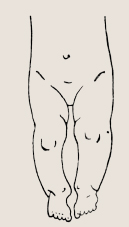
Форма ног ребенка первого года жизни
Голову новорожденный самостоятельно не удерживает, и на животе ему лежать не комфортно из-за согнутых ног. Голова малыша относительно тяжелая, а туловище не является достойным противовесом, поэтому ребенок пока не может поднять голову. Мышцы шеи слабые, что затрудняет активные движения в шейном отделе. Тем не менее родителям Форма ног ребенка необходимо иметь представление о том, какое привычное первого года жизни положение занимает голова новорожденного, не нарушена ли подвижность его шеи. Для этого надо обратить внимание на расстояния между ушными раковинами и надплечьями с обеих сторон — как спереди, так и сзади. Они должны быть одинаковыми, что свидетельствует об отсутствии бокового наклона головы и шеи. Постоянное наклонное положение головы называется кривошеей.

Правосторонняя кривошея
У здорового новорожденного ребенка нет выраженного запрокидывания головы назад, как бывает после травмы шейного отдела позвоночника во время родов. Наоборот, в норме голова несколько наклонена вперёд, поэтому шея кажется короткой. Высота шеи считается нормальной, если соответствует ширине ладони ребенка. Проверяют это так: несколько приподнимают подбородок ребенка и прикладывают его ладошку поперек к шее.
Движения в шейном отделе обычно свободны и не вызывают беспокойства у малыша. К таким движениям относятся: сгибание или наклон головы вперед, когда подбородок касается груди; разгибание, когда затылок соприкасается со спиной; боковые наклоны вправо и влево с доставанием ухом одноименного плеча; повороты направо и налево до линии, соединяющей плечи. Эти движения ребенок выполняет легко. Вращательные движения у детей первого года, как правило, не определяются. Движения могут быть оценены во время ухода за ребенком: при кормлении, укладывании на одну и другую сторону, во время купания и т. д.
Несмотря на то, что руки и ноги ребенка находятся в согнутом состоянии, подвижность в основных суставах без труда может быть определена руками родителей. При этом речь идет о пассивных движениях.
Активные движения в суставах человек совершает сам. Пассивные движения производятся с посторонней помощью.
Наиболее сильными в первые недели жизни являются сгибатели тазобедренных суставов, затем — коленных, несколько слабее — приводящие мышцы. Поэтому пассивно у ребенка в большей степени, почти до 180 градусов, удается развести согнутые ноги, чем разогнуть их. К концу первого месяца жизни соотношение между силой отдельных групп мышц постепенно меняется, тонус сгибателей ослабевает. Активные движения обычно симметричны: малыш одинаково двигает обеими руками и ногами.
Если вы отмечаете, что мышцы ребенка очень слабые, наблюдается вынужденное и необычное положение конечностей, нарушение подвижности в суставах и ребенок при этом беспокоится, — следует обратиться к врачу. Нарушения подвижности в тазобедренных суставах, особенно разведения, а также какие-либо щелчки при этом могут быть признаком нарушения строения тазобедренных суставов от самого легкого — дисплазии, до тяжелого — врожденного вывиха
Ограничение отведения бедра. На это надо обращать особое внимание, правого бедра В настоящее время это самая распространенная ортопедическая патология. У девочек она наблюдается в 5-7 раз чаще, чем у мальчиков.
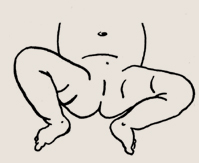
Ограничение отведения правого бедра
Дисплазия тазобедренных суставов — это нарушение их развития. Почти всегда развитие плода и рождение ребенка в ягодичном (ножном, тазовом) предлежании приводят к тому, что у новорожденного тазобедренные суставы сформированы недостаточно хорошо. Это не сопровождается какими-то болями или беспокойством, поэтому не всегда легко и быстро определяется.
Формирование любых суставов может нарушаться и после рождения, например при заболевании рахитом, эндокринных нарушениях, наследственных системных заболеваниях. Тазобедренные суставы после рождения формируются под влиянием активных движений.
Ограничение движений часто обусловлено не только изменениями костно-хрящевых элементов сустава, но и высоким тонусом отдельных мышечных групп вследствие неврологических нарушений. Это относится как к верхним, так и к нижним конечностям.
Опорно-двигательный аппарат новорожденного развивается параллельно со становлением нервной системы и с общим физическим развитием, важным критерием которого служит весоростовое соотношение.
На первом месяце жизни основной задачей родителей является не только правильное грудное вскармливание, гигиенический уход за кожей и пупком, но и создание условий для развития костно-мышечной системы.
Двигательная активность — непременное условие роста ребенка, нормального формирования суставов и окостенения скелета.
Необходимо укладывать малыша попеременно на каждую сторону. Подушка под голову используется очень плоская, она должна приподнимать шею лишь до горизонтального положения. Ноги надо пеленать широко и свободно, чтобы они занимали положение разведения и не были скованы в движениях.
Уже на первом месяце жизни с ребенком надо заниматься лечебной физкультурой, которая заключается в ежедневных простых плавных, естественных движениях руками и ногами.
Врач-ортопед осматривает здорового ребенка в 3 месяца, 6 месяцев и в 1 год.
Первый осмотр врачом-ортопедом
В возрасте одного месяца жизни ребенка обязательно надо показать врачу-ортопеду. Доктор оценивает развитие малыша, соответствие своему возрасту, определяется правильность, пропорциональность, симметричность его телосложения. Одновременно проверяется объем движений во всех суставах. Выявляются признаки врожденных или приобретенных нарушений опорно-двигательного аппарата, не отмеченных ранее врачами и родителями.
Что может выявить врач-ортопед?
Нарушения развития ребенка
Кривошея
Существуют различные формы кривошеи — стойкого наклонного положения головы ребенка.
Неврогенная кривошея
В настоящее время чаще других наблюдается так называемая неврогенная кривошея. Она является следствием разных нарушений со стороны центральной нервной системы и изменения тонуса мышц. В таких случаях страдают не только мышцы шеи, но имеют место и другие общие функциональные расстройства. Как правило, изменяется поведение ребенка. Он может быть вялым, малоподвижным, с низким мышечным тонусом или, наоборот, крикливым, беспокойным, скованным в движениях. Кроме общих проявлений наблюдаются различные нарушения со стороны туловища, конечностей и стоп. Неврогенная кривошея в этом возрасте не сопровождается нарушениями пассивной подвижности в шейном отделе, но тонус мышц шеи асимметричен, что определяется при их ощупывании. Такие дети наблюдаются врачом-невропатологом, и в большинстве случаев лечение успешно завершается на первом году жизни: кривошея исчезает вместе с неврологическими расстройствами.
У таких детей нередко выявляется и другая патология ортопедического характера. Нарушения со стороны опорно-двигательного аппарата у них могут появиться в процессе дальнейшего роста: в виде изменения походки, нарушения осанки, функции суставов, положения стоп.
Все дети с нарушениями центральной нервной системы должны длительно наблюдаться врачом-ортопедом.
Травма шейного отдела ребенка при рождении сегодня настолько частое явление, что в некоторых роддомах всем новорожденным надевают фиксирующие воротники. Это не совсем правильно, поскольку даже хороший воротник мешает детям сосать, глотать, дышать и должен использоваться только тогда, когда действительно необходим. При тяжелых родах иногда возникают небольшие смещения шейных позвонков у новорожденного. В таких случаях развивается картина неврогенной кривошеи в сочетании с нарушением подвижности в шейном отделе. Ребенок беспокоится при изменении положения головы, запрокидывает голову назад и тем самым уменьшает натяжение позвоночных связок и спинного мозга. Мышцы шеи напрягаются и защищают шею от дальнейшего наклона. Всегда существует опасность повреждения или сдавливания шейного отдела спинного мозга, в котором проходят нервные пути к рукам и ногам.
Только на основании внешних данных и поведения ребенка нельзя достоверно судить о характере имеющихся повреждений. В таких случаях показана фиксация шеи воротником и ультразвуковое исследование шейного отдела позвоночника, головного мозга, а некоторым детям назначают рентгенологическое обследование шеи и допплерографию сосудов головного мозга, которая показывает объективную картину кровоснабжения головного и спинного мозга.
Любые костно-травматические изменения шейного отдела позвоночника должны быть подтверждены дополнительными объективными методами исследования.
При травме шеи с явными неврологическими проявлениями, не говоря уже о травматических смещениях позвонков, фиксация шейного отдела воротником абсолютно необходима и осуществляется на протяжении первых месяцев в сочетании с неврологическим лечением. За это время постепенно происходит стабилизация соотношения костных структур в шейном отделе, и неврологические расстройства исчезают.
Врожденная мышечная кривошея
Врожденная мышечная кривошея также может быть следствием травматического воздействия на шею ребенка во время родов. В таких случаях начальные ее признаки появляются на второй неделе жизни. Гораздо реже с подобной деформацией ребенок рождается, то есть кривошея формируется во внутриутробный период. Тогда она более выражена и проявляется уже в роддоме.
Врожденная мышечная кривошея является результатом изменений в самой большой и рабочей мышце боковой поверхности шеи. Она называется грудино-ключично-сосцевидной, а мы обозначим ее кивательной, поскольку она участвует в боковом наклоне и повороте головы человека.
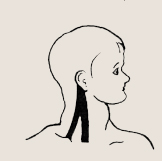
Расположение кивательной мышцы на шее
Нарушение процессов кровоснабжения в мышце приводит к специфической реакции, которая проявляется в виде опухолевидного утолщения размерами от горошины до грецкого ореха. Это образование безболезненно и не беспокоит малыша, оно может определяться как при осмотре, так и при ощупывании шеи. До 2-3 месяцев жизни «опухоль мышцы» может увеличиваться в размерах, а потом постепенно исчезает. Сама кивательная мышца укорачивается, теряет эластические свойства и превращается в плотный тяж.
Наклонное положение головы у маленьких детей часто приводит к увеличению складок кожи в области шеи и появлению опрелости в них. В тех случаях, когда опухолевидное образование в мышце больших размеров, то наоборот, кожных складок на стороне наклона меньше. Иногда между утолщенной кивательной мышцей и углом нижней челюсти имеется некоторое западение. Чтобы хорошо осмотреть всю шею и увидеть основные нарушения, надо положить ребенка на спину, немного приподнять его плечи, подложив под них свою ладонь, а голову ребенка повернуть сначала в одну сторону, затем в другую.
Всем новорожденным необходимо проводить тщательное сравнительное ощупывание грудино-ключично-сосцевидных мышц.
Если у ребенка с рождения выявлялась кривошея, то уже к месяцу у него развивается типичная асимметрия лица: его высота на стороне наклона уменьшается, а скошенность затылка свидетельствует о привычном повороте головы. У маленьких детей основная часть лица — щеки, и поэтому именно по ним определяется асимметрия. Этот компонент кривошеи особенно беспокоит родителей. При быстром исправлении деформации шеи консервативными методами асимметрия лица бесследно исчезает в течение последующего роста ребенка. В тех случаях, когда кривошея устраняется в возрасте старше трех лет, асимметрия лица остается.
Когда у ребенка разные щеки, надо думать о возможной кривошее.
Лечение деформации осуществляется в течение нескольких месяцев. Прежде всего в домашних условиях ребенка надо правильно укладывать в кроватке, постоянно придавая голове положение наклона в здоровую сторону. Когда он лежит на стороне кривошеи, то есть на стороне наклона головы, используется большая подушка, а если на другом боку - подушку убирают, а под плечо подкладывают сложенную вчетверо толстую пеленку. Укладывая ребенка на спину, между плечом и головой помещают ватно-марлевый валик, препятствующий наклону, а игрушки вешают со стороны кривошеи, чтобы малыш самостоятельно исправлял порочный поворот головы. После того как ребенок начнет лежать на животе, то есть с 4-5 месяцев жизни, для фиксации шеи используются асимметричный воротник. Он препятствуют наклону головы и надевается только на дневное время суток.
Уже с месячного возраста таким детям показана лечебная физкультура, которая проводится в домашних условиях. После кратковременного прогревания шеи синей лампой или теплой, проглаженной утюгом пеленкой следует плавно наклонять голову ребенка в здоровую сторону с одновременным легким поворотом в противоположную. Правильное положение необходимо удерживать в течение нескольких секунд. Таких движений надо сделать по 15-20 дважды или трижды в течение дня перед кормлениями.

Фиксация шеи ассиметричным воротником
Из арсенала народной медицины можно посоветовать компрессы лепешками из распаренного овса и меда, особенно при наличии опухолевидного образования в кивательной мышце.
Детям показан массаж шеи и плеч. Он проводится грамотным массажистом курсами через каждые 2-3 месяца. Курсы физиотерапии в поликлинике осуществляются с такой же частотой. Как правило, используют электрофорез (фонофорез) с рассасывающими средствами: лидазой, гидрокортизоном, йодидом калия, а также сухое тепло в виде парафиновых аппликаций. Желательно сочетать прогревания шеи с сеансами массажа.
В случаях раннего начала терапии большинство детей излечивается на протяжении первого года жизни. Врач-ортопед контролирует эффективность лечения после каждого комплексного курса, который включает в себя массаж, лечебную физкультуру и физиопроцедуры.
При позднем выявлении или нерегулярном лечении кривошеи консервативных мероприятий оказывается недостаточно. Тогда в возрасте двух лет ребенку проводится оперативное вмешательство с целью удлинения кивательной мышцы или пересечения ее вместе с другими укороченными мягкими тканями. После операции осуществляется длительная реабилитация, которая включает фиксацию шеи воротником, массаж, лечебную физкультуру, физиолечение, поскольку только операция не может решить всех проблем по лечению таких детей.
Дети с этой формой кривошеи наблюдаются у врача-ортопеда не только во время лечения, но и после устранения деформации. Обязательным для них является осмотр перед школой, когда после второго периода вытягивания может отмечаться некоторый возврат нарушений и особенно — искривление позвоночного столба. Это связано с тем, что измененные мышцы на одной стороне не растягиваются так быстро, как растет шейный отдел позвоночника.
Врожденная костная кривошея
Врожденная костная кривошея — это порок развития шейного отдела позвоночника, грубый анатомический и функциональный дефект с боковым искривлением, то есть врожденный сколиоз шейного отдела. В большинстве случаев он имеет выраженные внешние проявления: укорочение и расширение шеи, изменение ее конфигурации. Движения в шейном отделе ограничены по-разному, но мышцы не изменены. Наличие дефекта подтверждается рентгенологическим методом у детей в возрасте старше трех месяцев. Вопрос о лечении таких больных решается в каждом конкретном случае индивидуально, поскольку вид и тяжесть порока всегда разнообразны.
Безусловно, осматривая маленького ребенка первый раз, надо со всех сторон оценить его костно-мышечную систему, но особое внимание уделяется тазобедренным суставам — как самым крупным, самым сложным по строению и развитию.