РЕБЕНОК НА ПЕРВОМ ГОДУ ЖИЗНИ
На первом году жизни процессы роста и развития опорно-двигательного аппарата происходят наиболее интенсивно. Об этом прежде всего свидетельствует увеличение веса и роста ребенка. Длина тела к году увеличивается наполовину, удлиняются конечности, увеличивается окружность грудной клетки. Постепенно нормализуется тонус мышц, и движения в суставах конечностей становятся плавными, большей амплитуды, чем у новорожденного. При этом должна сохраняться симметрия формы, длины и окружности рук и ног.
Длина верхних конечностей косвенно определяется по уровню пальцев рук, прижатых к туловищу. Ориентировочно о равенстве длины нижних конечностей можно судить по уровню расположения пяток, внутренних лодыжек, коленных суставов при полном разгибании ног или по уровню коленных суставов согнутых ног. Этот период очень важен для создания правильной формы позвоночного столба.
К 1,5-2 месяцам жизни ребенок начинает приподнимать и удерживать голову, лежа на животе. В связи с этим появляются умеренно выраженные шейный и грудо-пояспичный лордозы позвоночника, то есть его изгибы кпереди. К 5-6 месяцам, когда ребенок начинает сидеть, формируется грудной кифоз — изгиб позвоночника кзади.
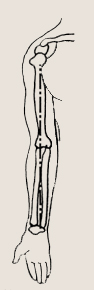
Нормальная ось верхней конечности

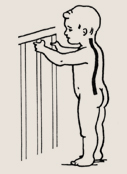
Формирование физиологических искривлений позвоночника в течение первого года жизни
Степень выраженности данных изгибов подвержена значительным колебаниям в зависимости от индивидуальных особенностей строения, условий питания, двигательной активности, заболеваний и т. д. Форма позвоночника является основой будущей осанки человека. Осанка — это привычное вертикальное положение тела Е пространстве без активного напряжения отдельных групп мышц.
На первом году развиваются мышцы туловища, формируются стереотипы удержания тела в вертикальном положении при активном участии центральной нервной системы, бурно протекают процессы окостенения. Ребенок к концу первого года жизни начинает самостоятельно ходить. При этом он несколько сгибает ноги, ставит их широко и слегка поворачивает вовнутрь, увеличивая площадь опоры. Он делает маленькие шаги, что связано с небольшой амплитудой активных движений в голеностопных суставах.
У ребенка данного возраста наблюдается так называемое физиологическое плоскостопие за счет мягких тканей, которые выполняют и сглаживают всю подошвенную поверхность. Тем не менее нагрузка на стопы правильная, если она ложится на наружный край. Ребенок не должен «заваливать стопы вовнутрь», сминая их внутреннюю часть, чтобы не нарушилось формирование костных сводов стопы. Чтобы избежать этого, необходимо учить ребенка ходить в жесткой обуви, не разрешать дома постоянно бегать босиком или в носках. Необходимо удерживать стопу в рамках обуви и обязательно с жесткой пяткой.
Каждому здоровому малышу на первом году жизни необходимо получать курсы общего массажа и лечебной физкультуры.
На первом году жизни продолжается начатое в период новорожденности ортопедическое и неврологическое лечение больного. Но могут проявиться другие врожденные нарушения, возникнуть деформации скелета, связанные с разными заболеваниями.
Чаще других наблюдаются рахитические искривления конечностей и позвоночника. Они связаны с нагрузкой на размягченные рахитом кости. При этом прежде всего усиливаются их физиологические изгибы, реже — появляются новые искривления.
Правильное вскармливание ребенка, профилактика и лечение рахита —основа предупреждения деформаций скелета.
Большая часть приобретенных вследствие рахита искривлений бесследно исчезает самостоятельно в процессе роста при условии ранней нормализации обмена кальция и фосфора в организме и применении других лечебных мероприятий: лечебного массажа, специальных физических упражнений, солевых или хвойных ванн. Значительное уменьшение О-образных искривлений или их полное исправление происходит к 5-6 годам жизни ребенка.
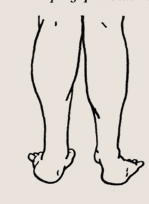
Неправильная установка стоп
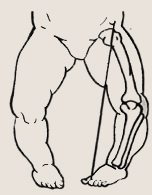
Нарушение оси конечностей
Сложнее обстоят дела только с Х-образной формой ног. С одной стороны, она нарушает правильное развитие стоп, поскольку центр тяжести падает кнутри от их внутреннего края, а с другой — хуже самостоятельно исправляется. Для того чтобы поддержать стопы и способствовать нормализации оси конечностей, детям необходимо длительно носить жесткую обувь и ортопедические стельки-супинаторы, которые приподнимают внутренние края стоп.
РЕБЕНОК ПЕРЕД ШКОЛОЙ
К 5-6-летнему возрасту у ребенка меняется соотношение длины конечностей и туловища. Руки достают до границы верхней и средней трети бедра. Средняя точка тела располагается ниже пупка. Ось нижних конечностей может быть прямой или отклоняться в области коленного сустава как кнутри (чаще у мальчиков), так и кнаружи (у девочек) на 10 градусов. Уменьшаются или полностью исчезают искривления ног, связанные с перенесенным на первом году жизни рахитом. Ребенок перестает переразгибать свои коленные суставы, он более эффективно использует возможности костно-суставного и мышечного аппарата благодаря совершенствованию нервной регуляции движений.
Очень часто рост нижних конечностей протекает неравномерно, асимметрично. Так, к концу второго периода вытягивания, то есть к 6 годам, более чем у половины детей отмечается разница в длине правой и левой ноги на 0,5-1 см. Даже такая небольшая разница часто влияет на расположение таза ребенка и приводит к боковому отклонению позвоночника в грудо-поясничном отделе. Это позволяет ребенку удерживать равновесие туловища в вертикальном положении.
К школьному возрасту в норме формируются продольные и поперечные своды стоп. Появляется ненагружаемое подсводное пространство с внутренней стороны, как у взрослого, что свидетельствует о формировании продольного свода стопы, а округлость у основания пальцев характеризует наличие поперечного свода стопы. Дети в этом возрасте должны носить жесткую, желательно кожаную обувь со средним (2-3 см) каблуком и свободным носом. Заводские супинаторы в обуви облегчают нагрузку на стопы и способствуют их правильному развитию.
К 6-7 годам начинают проявляться конституциональные особенности развития опорно-двигательного аппарата, хотя особенно четко они выражены в подростковом периоде. Чаще всего врачи обозначают следующие типы сложения: астеник, нормостеник, гиперстеник. Заданным делением стоят определенные особенности физиологических процессов в организме, склонность к той или иной патологии.
Астенический тип конституции отличается узкой, плоской грудной клеткой с острым углом Тфикрепления ребер к грудине, длинной шеей, тонкими и длинными конечностями, узкими плечами, продолговатым лицом, слабым развитием мускулатуры, бледной и тонкой кожей.
Гиперстепический тип характеризует широкая коренастая фигура с короткой шеей, круглой головой, широкой грудью и выступающим животом.
Нормостепический тип конституции — это хорошее развитие костной и мышечной систем, пропорциональное сложение, широкий плечевой пояс, выпуклая грудная клетка.
В этот период определяется и будущая форма позвоночника человека.
Нормальная форма — это умеренно выраженные и определенной протяженности физиологические изгибы: шейный и поясничный лордозы, грудной и крестцовый кифозы, отсутствие бокового искривления позвоночника и каких-либо других нарушений со стороны его костных структур и мягких тканей туловища. Уменьшение правильных изгибов или их усиление определяют другие формы позвоночника, которые складываются к 5-6 годам.
От формы позвоночника зависит осанка человека. В раннем возрасте нет какой-то определенной, выработанной для вертикального положения позы, и осанку часто называют неустойчивой. Тело в вертикальном положении поддерживают кости, связки, мышцы и напряжения в грудной и брюшной полостях. Нормальная осанка у детей до 5-6 лет: лордотическая, кифотическая, равновесная, что определяется соотношением грудного и поясничного изгибов позвоночного столба в положении стоя. Старше 6 лет осанка может быть правильной, неправильной или патологической.
Осанка зависит не только от анатомического строения опорно-двигательного аппарата, но и от соматического здоровья человека, психоэмоционального фактора, развития центральной нервной системы. Осанка меняется естественным образом, как и форма позвоночника, в связи с ростом и удлинением конечностей, с.мещением центра тяжести тела. Неправильная осанка может быть при любой форме позвоночного столба. Уставший физически ребенок, даже с хорошо сформированным позвоночником, начинает плохо удерживать тело в вертикальном положении, например, сутулится, нарушая свою осанку.
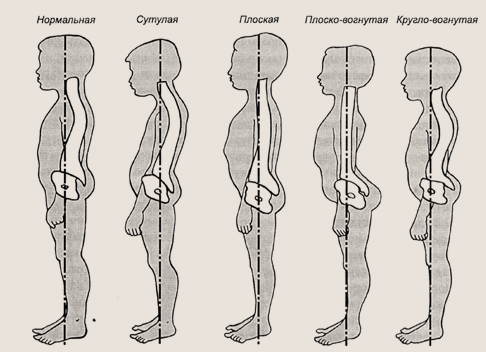
Формы позвоночного столба
Правильная осанка и детей старшего возраста — это состояние, при котором имеющаяся форма позвоночника в вертикальном положении не меняется.
Даже сложившаяся к концу периода полового созревания осанка человека также не является каким-то неизменным жизненным стереотипом удержания тела в вертикальном положении. Она видоизменяется как в силу постепенного возрастного снижения силы мышц, дегенеративных нарушений позвоночника, изменения веса тела, так и под действием факторов внешней среды, в частности социально-бытовых условий, трудовой деятельности.
Сколиотическое нарушение осанки
Сколиотическое нарушение осанки, или нарушение осанки во фронтальной плоскости, — это боковое отклонение большой части позвоночника без каких-либо костных изменений, в отличие от сколиоза. Причиной этому может служить разная длина ног ребенка. Данный статический фактор может привести не только к сколиотической осанке, по и к развитию сложной прогрессирующей деформации позвоночного столба, которая называется сколиозом.
Детям перед школой необходимо измерять, сравнивать и уравнивать функциональную длину нижних конечностей.
В таких случаях следует компенсировать уменьшение длины ноги дополнительной стелькой. Величину укорочения конечности и необходимую толщину стельки определит врач-ортопед. Такое простое действие, выполненное в возрасте до 10 лет, позволяет уравнять длину ног, нормализовать соотношение таза с позвоночным столбом и способствует образованию правильной формы спины и нормальной осанки. У старших детей компенсация длины уже не позволяет изменить соотношения костей и суставов, вызывает неудобство и производится только в случаях укорочения более 2 см.
В процессе роста ребенка длина нижних конечностей, как правило, самостоятельно уравнивается, поэтому компенсирующую стельку необходимо своевременно убирать. Но даже сохранение такой минимальной разницы в дальнейшем не видно глазом, она не отражается на походке и не должна беспокоить ребенка и родителей.
Недостаточное развитие мышц туловища, которые должны непроизвольно возвращать позвоночный столб в исходное правильное положение, также служит основой сколиотического искривления. При сколиотической осанке ребенок может исправить ось позвоночника самостоятельно, как активно напрягая мышцы, так и полностью расслабляя их в положении лежа, поэтому важной задачей лечения является формирование мышечного корсета, удерживающего позвоночник в правильном положении.
Сформировать правильную осанку позволяет комплекс мероприятий социального характера: полноценное питание, игры на свежем воздухе, закаливание, длительный период сна, пользование соответствующей росту мебелью и умеренно жесткой постелью с маленькой подушкой. Обязательным элементом является целенаправленное развитие мышечного аппарата: гимнастика в домашних условиях, занятия в спортивных кружках, посещение бассейна и т. д.
Детям со сколиотическим нарушением осанки показаны лечебный массаж спины, компенсация укорочения конечности ортопедическими стельками или обувью, лечебная физкультура в поликлинике (реабилитационном центре), в том числе с применением методики биологической обратной связи. Такие дети должны ежегодно осматриваться врачом-ортопедом.
Деформации грудной клетки
В процессе роста усиливаются имеющиеся врожденные нарушения строения грудной клетки и ребер. К ним относится прежде всего воронкообразная деформация — когда грудина вдавлена вовнутрь, и при вдохе ее западение увеличивается. «Грудь сапожника», как иногда ее называют, всегда сопровождается нарушением функции легких и сердца, уменьшением устойчивости организма к перегрузкам. Выраженная деформация требует хирургического устранения уже в возрасте 4-6 лет, но в некоторых случаях лечение откладывают до подросткового возраста. При небольших изменениях формы грудной клетки детям показана физкультура для увеличения массы мышц передней поверхности грудной клетки и плеч, которая позволит исправить внешние проявления дефекта.
Килевидная деформация является следствием нарушения правильного роста ребер и грудины и проявляется в подростковом возрасте. Она не влияет на работу внутренних органов и представляет собой только косметический дефект. В выраженных случаях при желании ребенка производится пластическая операция.
Статическое плоскостопие
Статическое плоскостопие чаще всего обусловлено слабостью капсулярно-свя-зочного и мышечного аппаратов стоп и большой нагрузкой на них (при избыточном весе ребенка). Уменьшение сводов постепенно нарастает и приводит к усталости ног после длительной нагрузки, болям в икроножных мышцах. Походка ребенка становится тяжелой, он не успевает в быстроте за своими сверстниками, превращается в «увальня» и «неумеху». Уменьшение рессорной функции стоп отражается на состоянии всего скелета, особенно позвоночника, усиливаются уже имеющиеся нарушения.
Подтвердить наличие плоскостопия позволяет не только внимательный осмотр ног ребенка, но и плантографическое исследование отпечатков стоп. Самым достоверным методом определения величины сводов является рентгенография стоп стоя под нагрузкой.
Начало лечения плоскостопия с дошкольного возраста позволяет не только сохранить своды, но даже увеличить их, избавив человека от такого неприятного дефекта. В настоящее время почти половина детей дошкольного возраста нуждается в ортопедическом лечении стоп.
Начинать исправлять стопы в подростковом возрасте поздно, и целью лечения в этом периоде является стабилизация плоскостопия, улучшение функционального состояния ног и позвоночника ребенка, предупреждение деформаций пальцев стоп.
Детям с плоскостопием необходимо носить ортопедические стельки-супинаторы или стельки, формирующие своды. В тех случаях, когда не только снижена высота сводов, но и имеется неправильная установка стоп, назначается ортопедическая обувь.
Обязательным условием лечения являются тренировка мышц голеней и стоп, укрепление капсулярно-связочного аппарата, улучшение кровоснабжения. С этой целью применяются различные тренажеры, массажеры, лечебная физкультура, в том числе с использованием методики биологической обратной связи, контрастные (чередование теплых и прохладных) ванны, аппликаторы Кузнецова или рифленые стельки, физиотерапевтические процедуры. В тяжелых случаях возможно хирургическое лечение плоскостопия.
Формирование опорно-двигательного аппарата ребенка не заканчивается в возрасте 5-6 лет, а приведенные нами нарушения — лишь малая толика тех отклонений, которые встречаются у детей и требуют лечения. Уже у школьников развиваются состояния, связанные с изнашиванием отдельных костно-хрящевых структур, их старением. Многочисленные заболевания воспалительной природы, последствия травм дополняют врожденные и диспластические нарушения скелета у детей.
Хочется напомнить, что здоровье человека формируется в детстве. Детский скелет — это мягкий, податливый и благодарный материал, который хорошо поддается исправлению при лечении нарушений. Объединив свои усилия с врачами, вы сможете добиться желаемых результатов в построении опорно-двигательного аппарата ребенка.
ТРАВМА
Особенности травм у детей
Кто в своей жизни не получал травм? Дети — не исключение, но переломы костей и вывихи суставов у ребенка имеют свои особенности.
Как известно, травма — это любое повреждение организма, вызванное механическим, термическим, химическим или другим фактором внешней среды. Чаще других наблюдаются механические повреждения, которые приводят к переломам и вывихам костей.
Для каждого возрастного периода детства характерны определенные повреждения, что связано с особенностями психофизического развития ребенка данной возрастной группы. В первые годы жизни преобладают бытовые повреждения, из них одну треть составляют ожоги и только пятую часть — переломы костей. В школьном возрасте увеличивается частот а у личных, (транспортных и нетранспортных) травм.
У детей травма отличается не только механизмом возникновения, что обусловлено необыкновенной подвижностью и любознательностью ребенка, но и проявлениями возникших нарушений, сроками заживления, исходами. Это связано прежде всего с анатомическими и физиологическими особенностями детского организма, очень интенсивными восстановительными процессами. Методы лечения переломов и вывихов у детей и взрослых существенно различаются.
В опорно-двигательном аппарате ребенка гораздо больше мягких тканей (мышц, жира, хряща), чем костей, они смягчают непосредственное травматическое воздействие на кости, которые сломать труднее, чем у взрослых. Переломы костей верхней конечности у детей случаются гораздо чаще, чем других костей. Те же особенности строения в сочетании с эластичностью капсулы и связок предохраняют ребенка от вывихов, которые у детей до 5 лет практически не наблюдаются: на 10 переломов приходится только один вывих. Однако общее число переломов у детей выше, чем у взрослых, и это расплата за необыкновенную подвижность и неопытность ребенка. Наиболее распространены у детей переломы предплечья и локтевого сустава, среди вывихов — вывихи костей предплечья, подвывих или вывих головки лучевой кости. Наблюдаются и так называемые переломо-вывихи, то есть сочетания перелома и вывиха. К ним относятся вывихи костей предплечья с отрывом участка плечевой кости или перелом локтевой кости в нижней части с вывихом головки лучевой кости в локтевом суставе.
Кости детей тонкие, но содержат больше органических веществ, что делает их упругими, гибкими. Суставные отделы костей конечностей состоят преимущественно из хрящевой ткани, которая служит материалом для последующего костеоб-разования. У взрослого человека тонким хрящевым слоем покрыты лишь трущиеся поверхности. Преобразование хряща в костную ткань происходит постепенно в процессе роста ребенка — в течение всего детства.
Между суставной частью кости, которая располагается в полости сустава, и самой костью расположена так называемая ростковая зона. Она присутствует и около различных костных выростов, к которым прикрепляются связки, сухожилия и т. д. Эти хрящевые прослойки обеспечивают рост костей в длину и существуют до окончания роста человека.
Хрящевые структуры не подвержены переломам из-за своей высокой эластичности, амортизационной способности и однородного строения. А вот переломы — отрывы костей по ростковой зоне — встречаются достаточно часто, и только у детей. Такие переломы трудны для выявления, поскольку хрящевая ткань не видна на рентгеновских снимках, они требуют точного сопоставления, иначе нарушается функция ближайшего сустава. Отрывы костей по ростковой зоне «заменяют» у детей вывихи суставов. Однако это не значит, что сама хрящевая ткань не повреждается при механическом воздействии. В результате травмы хрящ может перемещаться, рассасываться, менять свое содержание и свойства. Последствия таких нарушений весьма чувствительны для организма: это и укорочения конечностей, и нарушения формы костей, и ограничения подвижности в суставах. Остеохондрозы, артрозы, остеохондропатип — все эти состояния имеют в своей основе патологические изменения хрящевой ткани.
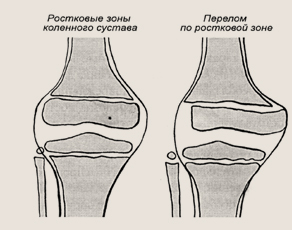
Коленный сустав
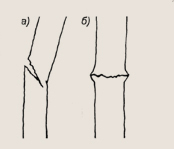
Виды переломов:
а — перелом типа «ивового прута»; б — вколоченный перелом
Кости детей покрыты относительно толстой и плотной оболочкой — надкостницей, которая также служит источником костеобразования и очень хорошо снабжается кровью. При переломе надкостница легко отслаивается, а когда она повреждена, то ее части могут оказаться между отломками и стать препятствием для точного сопоставления отломков.
В связи с особой эластичностью надкостницы форма излома кости у детей иная, чем у взрослого человека. Встречаются продольные расщепления кости, характерны небольшие надломы без смещения и вколоченные переломы, когда одна часть кости внедряется в другую. Плотная эластичная надкостница часто удерживает отломки от смещения, и такие переломы напоминают сломанный зеленый ивовый прут. Врачи иногда называют такие переломы «по типу зеленой веточки».
Кость способна восстанавливаться полностью через этап образования костной мозоли без каких-либо рубцов. Толчком для образования костной мозоли служат продукты разрушения тканей в месте перелома. Выраженность костной мозоли зависит от точности сопоставления отломков и жесткости их удержания. Высокая восстановительная способность костно-хрящевой ткани у детей и последующий рост костей в длину и ширину делают возможным оставлять так называемые «допустимые смещения», которые самостоятельно исправляются с течением времени.
Обязательной задачей врача-травматолога является устранение смещения суставных отделов костей по линии ростковых зон, смещения отломков и вокруг собственной оси, а также недопустимо больших угловых смещений. Эта процедура болезненна и выполняется под наркозом.
У детей редко имеют место открытые переломы, когда повреждена кожа над местом излома и есть угроза внесения в кость инфекции с последующим развитием остеомиелита (воспаления костной ткани). Еще реже наблюдаются огнестрельные (всегда инфицированные) ранения костей и суставов. Воспаление при переломах чаще представляет собой осложнение лечения и развивается через 5-7 дней после попадания инфекции. При лечении таких инфицированных переломов обязательно используют антибиотики.
Любая травма является повреждением всего организма как единой целостной системы, для восстановления которой включаются абсолютно все защитные силы. Поэтому повреждение костей сопровождается местными и общими симптомами, которые отличаются от таковых у взрослого человека. В большинстве случаев состояние ребенка при переломах и вывихах костей удовлетворительное. Тяжелое или крайне тяжелое состояние с проявлениями травматического шока имеет место при множественных переломах или при их сочетаниях с травмой внутренних органов, головного мозга.
Особое внимание надо уделять тому, при каких условиях произошла травма, а также жалобам ребенка, положению и форме травмированной конечности, ее подвижности. Следует помнить, что дети, особенно младшего возраста, не всегда могут четко рассказать, что с ними произошло, не способны точно локализовать боль. Общение с ребенком еще более затруднено из-за общей реакции: крика, плача, беспокойства, повышенной температуры. Травмированный ребенок ищет защиты, поэтому взрослый человек должен держать себя в руках, выглядеть уверенным и спокойным, не паниковать, по возможности успокоить и ребенка. Не следует сразу пытаться рассматривать, трогать пораженную конечность. Всем своим видом и поведением нужно показать ребенку, что скоро ему окажут помощь и все закончится хорошо.
Надо постараться определить сопутствующие нарушения и объем местных повреждений — ссадины, раны, кровотечения, оценить адекватность реакции ребенка на повреждение, в том числе ощупыванием здоровой конечности.
Клинические признаки переломов и вывихов костей можно разделить на вероятные и достоверные. К первым относятся боль, припухлость, кровоподтек, гематома, деформация, нарушение функции, ко вторым — ощущение хруста костных отломков в месте перелома и появление несвойственной там подвижности, нарушение нормального соотношения костных ориентиров сустава.
Проявления переломов и вывихов конкретной локализации имеют свои особенности. Кроме осмотра и ощупывания, с целью установления диагноза иногда применяют поколачивание, особенно при переломах позвоночника, измерение длины и окружности поврежденного участка конечности и пр.
Всегда надо обращать внимание на окраску кожных покровов на периферии от травмы, в области кисти и стопы, проверить подвижность пальцев. Выраженное побледнение, «мраморность» рисунка, застойно-синюшный оттенок кожи в сочетании с отсутствием любых движений могут быть обусловлены повреждением крупных сосудов или нервов. О серьезном повреждении свидетельствует и отсутствие пульса на верхней конечности в типичном месте, на лучевой артерии, исчезновение пульса на тыльной поверхности стопы или в подколенной области, а также нарушение чувствительности кожи или ощущение «мурашек», неприятного жжения, покалывания. В таких случаях следует как можно скорее обратиться за врачебной помощью и сделать все возможное, чтобы быстрее доставить ребенка к врачу травматологического отделения хирургического стационара. Это относится и к повреждениям, которые сопровождаются обильным наружным кровотечением или нарушением жизненных функций организма.
Всегда надо определить, не нарушено ли кровоснабжение периферических отделов конечности.
В типичных случаях диагностика переломов или вывихов не сложна, поскольку есть указание на травму и присутствуют все признаки перелома или вывиха. Особенность диагностики травм у маленьких детей состоит в том, что они имеют большое количество мягких тканей и у них часто отсутствует смещение отломков при поднадкостничных или вколоченных переломах. Все это затрудняет выявление перелома методом осмотра и ощупывания, а точные сведения о происшедшем получить бывает очень трудно. Достоверно определить повреждения костей и суставов можно только при рентгенологическом обследовании пораженной конечности в двух проекциях с захватом ближайшего сустава. В особо трудных, сомнительных случаях делается рентгеновский снимок и здоровой конечности для сравнения индивидуальных размеров и соотношений костных ориентиров. На основании рентгенограмм можно судить о характере перелома и смещении отломков костей, наличии одного или нескольких осколков, сопутствующих нарушениях. Только с учетом данных рентгенограмм можно строить правильный план лечения больного ребенка.
Первая помощь
Оказание первой помощи ребенку при травме проводят по общим правилам травматологии.
Первое, что надо сделать при переломе, — обезболить и иммобилизировать место травмы. Иммобилизация — это придание неподвижности поврежденному участку, что значительно уменьшает болевой синдром. Временную иммобилизацию конечности можно осуществить, прибинтовав руки к туловищу, поврежденную ногу к здоровой ноге или используя такие подручные средства, которые обеспечат неподвижность места перелома и позволят транспортировать больного. Это могут быть доски, палки, лыжи и пр.
При фиксации перелома иммобилизации обязательно подлежат два смежных с переломом сустава.
Далее, если в этом есть необходимость, следует произвести обработку ран и остановить кровотечение. Наложение повязок при ранах, кровотечениях производят незамедлительно, не дожидаясь прибытия врача.
При тяжелом общем состоянии ребенка надо оставить его в лежачем положении до прибытия врача или при неподвижном положении конечностей и туловища транспортировать пострадавшего в ближайшее медицинское учреждение.
Даже подозрение на шок требует согревания больного и проведения эффективного обезболивания. До прибытия врача следует дать ребенку какой-либо анальгетик — баралгин, анальгин, пенталгин и т. п. Врач может ввести обезболивающее лекарство прямо в область перелома — гематомы. Хорошее обезболивание достигается в таких случаях 1%-ным раствором новокаина с добавлением 70-градусного спирта. С целью анальгезии используются инъекции 1%-ного раствора промедола, трамала, баралгина или 50%-ного раствора анальгина. Предпочтение отдается первым двум. Для усиления обезболивания врачи иногда вводят раствор димедрола или супрастина в дозировке, соответствующей возрасту пострадавшего.
В большинстве случаев дети с переломом не только могут передвигаться самостоятельно, но им не требуется и специальная экстренная помощь, особенно если речь идет о верхней конечности. Не надо только откладывать обращение к врачу.
При переломах чаще всего в госпитализации необходимости нет, большинство больных успешно лечатся амбулаторно. Ребенка необходимо положить в больницу в тех случаях, когда требуется репозиция перелома, то есть сопоставление отломков, когда имеет место повреждение внутренних органов или комбинированная (перелом и ожог) травма, а также при осложненном инфекцией течении травмы. Репозиция переломов у детей производится под общим обезболиванием (наркозом) в кратчайшие сроки после травмы.
Лечение переломов и вывихов
Консервативное лечение
Лечебная тактика при переломах в детском возрасте может быть консервативной, то есть без хирургического вмешательства, активно-хирургической, когда при лечении не обнажается линия перелома, и оперативной — с открытым сопоставлением отломков. Основной метод лечения переломов у детей — консервативный.Принципы лечения больных с переломами и вывихами сводятся к следующему.
• Оказание неотложной помощи — обезболивание, иммобилизация, рентгенологическое обследование, выбор оптимального способа лечения.
• Обязательное обезболивание перед началом лечения.
• Наиболее точное сопоставление отломков.
• Обеспечение стабильности удержания отломков костей до конца сращения перелома.
• Раннее начало функционального лечения — массажа, лечебной физкультуры, физиолечения с целью восстановления движений в суставах.
Остаются непреложными три закона немецкого ортопеда Беллера при лечении любых больных с переломами костей.A. Хорошее сопоставление. Б. Полная иммобилизация. B. Восстановление полного объема движений.
В детской практике основными способами консервативного лечения являются: фиксационный, функциональный (вытяжение) или их комбинации.
Фиксационный способ лечения заключается в наложении повязок, удерживающих отломки до полного сращения перелома или обездвиживающих сустав после вправления вывиха костей на период рассасывания отека и восстановления поврежденного капсулярно-связочного аппарата. Фиксирующая повязка должна захватывать два смежных с переломом сустава, быть удобной, не нарушать кровоснабжение и функции нервов конечности, быть эстетичной. Детям непосредственно после травмы не накладывают циркулярные гипсовые повязки, поскольку переломы и вывихи у них сопровождаются значительным отеком со стороны мягких тканей, что создает высокую опасность нарушения кровоснабжения в периферических участках. Как правило, в острый период используют гипсовые лонгеты, охватывающие 2/3 окружности конечности, и только через несколько дней лонгеты можно заменить циркулярными повязками.
При консервативном лечении переломов через 4-5 дней после закрытого сопоставления отломков делают контрольные рентгеновские снимки. Выясняют, не произошли ли вторичные смещения, связанные с исчезновением отека и появлением свободного пространства под гипсовой лонгетой. Следующие рентгенологические снимки выполняют после снятия гипсовой повязки: на этих снимках хорошо видно, как срослись отломки. Срок ношения гипсовой повязки зависит от локализации перелома, его характеристики, тяжести и возраста ребенка.
У детей сроки сращения костей гораздо короче, чем у взрослых. Чем младше ребенок, тем быстрее у него срастаются кости.
В некоторых случаях с целью сопоставления отломков используют вытяжелие. Это в первую очередь относится к переломам костей нижней конечности. Вытяжение или проводится до полного сращения перелома, или сменяется методом фиксации после начала образования костной мозоли.
Активно-хирургическое, или оперативное, лечение
Врачу приходится прибегать к активно-хирургическому, или оперативному, лечению в следующих случаях:
• при переломах со смещением, которые невозможно сопоставить и лечить консервативно;
• при безуспешности консервативного сопоставления отломков, в том числе при попадании мягких тканей между отломками, а также при недопустимых их смещениях;
• при переломах, консервативное лечение которых может привести к очень плохим результатам, например при переломах по ростковой зоне со смещением;
• при переломах с замедленной консолидацией, влияющих на функцию конечности;
• при повреждениях сосудисто-нервного пучка или угрозе его повреждения при консервативном лечении больного;
• при множественных переломах с затрудненным консервативным лечением;
• при переломах у детей с пороками развития конечности или ее укорочении. В этом случае лечение перелома сочетается с исправлением деформации или одновременным удлинением конечности;
• при открытых переломах костей;
• при комбинированных травмах, например при сочетании перелома с ожогом. В процессе лечения необходимо постоянно контролировать состояние сосудов и нервов пораженной конечности. Уже со 2-3-го дня используются методы физиолечения, позволяющие уменьшить боль и отек, а также лечебная физкультура свободных от фиксации отделов конечностей. В настоящее время широко применяются медикаментозные средства для улучшения процессов сращения переломов и восстановления микроцнркуляции крови в пораженной конечности. Комплексное восстановительное лечение может проводиться в реабилитационных центрах под контролем врача-реабилитолога.